Publié le 19 fév 2009Lecture 6 min
Kystes fonctionnels ovariens. Le point de vue du gynéco-endocrinologue
J. BELAISCH, Paris
Les kystes fonctionnels ovariens sont fréquents et de nombreux travaux de grande qualité montrent qu’ils sont souvent l’objet d’interventions qui auraient pu être évitées. Le but de la démarche clinique est d’optimiser le traitement des kystes malins et prémalins, tout en minimisant les interventions pour les kystes susceptibles de disparaître spontanément (1).
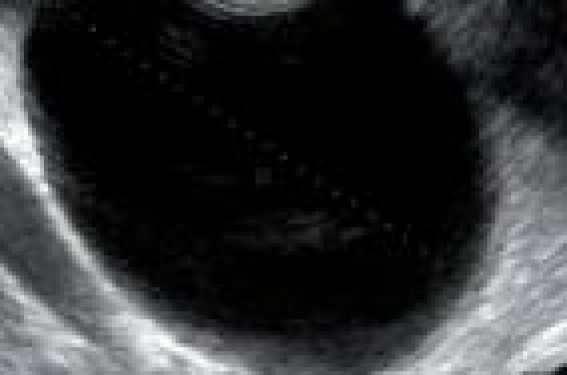
Les critères de diagnostic sont essentiellement de nature échographique, mais un abord endocrinologique permet souvent d’évoquer la nature fonctionnelle des kystes. Le contrôle échographique à 3 mois dans des conditions techniques impeccables est le meilleur moyen de l’affirmer, mais c’est sur les conditions de leur développement que l’accent est mis dans cet article. Accessoirement en période postménopausique, de nombreuses images de kystes (qui ne sont pas nécessairement fonctionnels) sont observées ; ces kystes sont moins fréquemment malins qu’on ne le pense ; mais l’erreur diagnostique aurait des conséquences trop graves pour que le gynécologue ne s’entoure pas du maximum de précautions pour l’éviter. Figure 1. Formation kystique de type fonctionnel : uniloculaire à paroi fine, totalement transsonore et sans aspect de végétation. De la nécessité de préciser les critères diagnostiques M. Doret et D. Raudrant ont décrit clairement le problème posé par les kystes fonctionnels ovariens (KOF) dans une publication rédigée en 2001 « Les kystes fonctionnels et la nécessité de les retirer »(2). En 5 ans, ils ont colligé 297 interventions pour lésions ovariennes. Ils rapportent que, sur les 34 kystes fonctionnels opérés (11,45 %, c'est-à- dire une très faible proportion), 13 interventions étaient justifiées, mais que dans 21 cas, aucune raison ne légitimait leur ablation. Le problème se pose donc de préciser les critères diagnostiques ! Leur conclusion est simple : « Il est impossible de ramener à 0 % le pourcentage d’éradication des kystes fonctionnels, mais nous devrions tous évaluer chaque année notre pratique et pouvoir limiter ce pourcentage à moins de 30 % ». Le progrès réel et remarquable apporté par la diffusion des échographes de cabinet ne peut que conduire à une augmentation du nombre de kystes fonctionnels décelés et par conséquent des laparoscopies nécessaires dans les cas douteux. Pour déterminer les meilleures indications de ces laparoscopies, nous avons analysé les études statistiques disponibles sous l’angle de l’endocrinologue. Nous avons donc examiné les situations où des KOF étaient le plus souvent observés pour en déduire les hypothèses physiopathologiques les plus probables expliquant la formation de ces kystes fonctionnels qui sont souvent dénommés excessive follicular enlargement dans la littérature anglo-saxonne. Une recommandation très documentée du CNGOF a été rédigée en 2001 et mise à jour en novembre 2006. Elle n’utilise pas ces critères et l’abord endocrinologique peut donc apporter un autre point de vue. Ces réflexions ne sont valables qu’à propos des kystes simples des ovaires, c’est-àdire à parois fines, sans projections papillaires ni parties solides, sans cloisons et ayant moins de 5 cm de diamètre. Néanmoins, cet exposé ne peut être facilement limité à ce cadre étroit, car le gynécologue craint à la fois de méconnaître les tumeurs malignes et borderline, mais aussi les kystes organiques, lorsque la séméiologie ultrasonore n’est pas tout à fait claire. Par ailleurs, des problèmes de bonne indication chirurgicale, analogues mais non identiques, se posent après la ménopause, devant des images liquidiennes pures, sans qu’il s’agisse toujours de kystes fonctionnels. Nous nous efforcerons donc d’éviter autant un abord trop détaillé qu’une clarté trop simplificatrice dans l’exposé de ce sujet. La variabilité des statistiques Figure 2. Cas complexe : association d’un endométriome ovarien (image ronde blanche ponctuée d’hémoglobine) et d’un kyste du paraovaire (image bleutée). La première constatation que permet l’analyse de la littérature concerne la surprenante variabilité des statistiques de fréquence de ces kystes. Elle oscille pendant la grossesse entre 4 et 13 %, pendant l’adolescence entre 25 et 60 %, sous pilule progestative pure entre 20 et 40 %(3, 4). Sous implants, on en trouve entre 17 et 60 %(5, 6). Sous SIU au LNG, les écarts sont encore plus larges : de 2,5 %(7) à 31 %(8). Les chiffres sont plus difficiles à connaître sous antiestrogènes(9) et agonistes de la GnRH(10). À l’inverse, chez les femmes bien portantes, examinées dans le cadre d’explorations systématiques, la proportion de femmes porteuses de KOF semble assez fixe, entre 6,6 %(11) et 7 %(12). Un travail français, tout à fait remarquable par son aspect multidisciplinaire, étudiant les registres histologiques et les données des bases PMSI, aboutit à une estimation de 29/100 000 femmes de plus de 15 ans hospitalisées par an en France pour kyste fonctionnel de l’ovaire, dont 30 à 40 % ne seront pas opérées(13). En fait, lorsqu’on s’attache aux détails des publications, cette variabilité s’avère parfaitement explicable. • D’abord, la définition de ce qu’est un KOF varie notablement. Elle va de l’image de > 20 mm(14) à > 30 mm(12). • Les critères de recherche ne sont pas les mêmes. Les auteurs s’attachent à la découverte de kystes, de lésions ou de masses de l’ovaire ou encore de pathologies ovariennes ou annexielles lors de consultations pour douleurs pelviennes. • Les populations sont variables, en particulier les patientes sous contraception progestative pure sont fréquemment affectées et elles ne sont pas toujours distinguées des autres. • Le type des kystes fonctionnels pris en considération n’est pas toujours le même (kystes folliculaires, lutéaux ou théca-lutéiniques, dont les aspects échographiques diffèrent). L’incertitude générée par cette variabilité statistique rend difficile l’appréciation des risques de rencontrer un kyste soit fonctionnel soit organique. Mais elle permet de penser que les kystes fonctionnels sont fréquents, surtout dans certaines circonstances. En outre, les publications apportent deux informations fondamentales : – les kystes découverts n’étaient plus, pour la majorité d’entre eux, retrouvés lors des premiers jours des menstruations suivantes ; – 65 % des kystes persistant après les menstruations avaient disparu au premier examen de contrôle 3 mois plus tard(11,12). D’un autre côté, deux réponses à des questions que se posent tous les gynécologues sont apportées. Il avait très souvent été conseillé, devant un kyste présumé fonctionnel, de prescrire une pilule pour en favoriser la disparition par une répression de la stimulation gonadotrope. Cette pratique a été démontrée inutile dans l’ensemble des publications : les kystes disparaissent spontanément rapidement. Parallèlement, ces études apportent une réponse à une question importante : la protection contre les kystes fonctionnels démontrée avec les pilules fortement dosées existe-t-elle aussi avec les minidosées ? Le travail de Lanes SF(14) répond sur le mode statistique. Comparativement à l’absence de pilule, le risque relatif (RR) d’avoir un kyste fonctionnel est : – avec les pilules > 35 μg : de 0,24, – avec les pilules ≥ 35 μg : de 0,52, – avec les pilules triphasiques : de 0,91. Ainsi, comme on le supposait, la protection persiste mais elle est moins marquée lorsque la dose d’hormones est réduite. La seconde partie de cet article sera publié prochainement dans nos colonnes.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :