Publié le 11 aoû 2009Lecture 8 min
Carence en iode au cours de la grossesse. Quels risques ? Pour qui ? Quels traitements ?
D. LUTON, Hôpital Beaujon, Université Paris VII
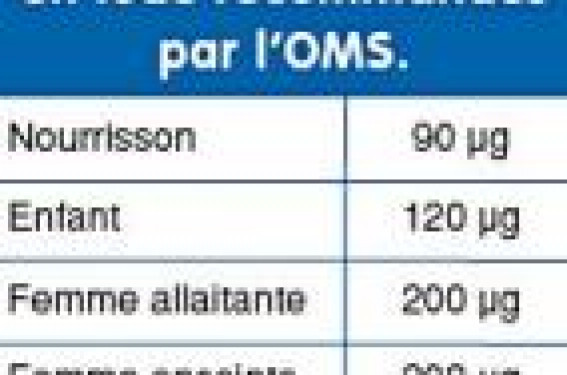
L’iode est un élément essentiel à l’homéostasie thyroïdienne, en particulier chez la femme enceinte et chez son foetus. Diverses études ont clairement montré que des carences sévères en iode pouvaient entraîner des dysfonctionnements thyroïdiens anténataux à la fois chez la mère et chez le foetus. Ceci peut être à l’origine, dans des situations extrêmes, de conséquences neurologiques dramatiques.
Touchant une plus large population, des altérations subtiles du bilan hormonal thyroïdien ont été incriminées dans des retards de développement. En cas de déficit en iode modéré pendant la grossesse, on observe une diminution des concentrations de thyroxine libre maternelle, mais restant dans la majorité des cas supérieures à la limite inférieure de la normale. De plus, cette carence modérée en iode est associée au développement neurologique ultérieur (diminution des temps de réaction) et des déviations de la courbe de Gauss du QI chez des nouveau-nés de mère avec une TSH élevée. Trente-huit pour cent de la population mondiale est concernée par le déficit en iode : le spectre d’atteinte peut varier, en cas d’atteinte sévère, du syndrome de crétinisme endémique avec de véritables lésions neurologiques (entraînant un déficit mental, une surdité, voire une diplégie spastique), jusqu’à, en cas de carence modérée, de légères altérations psychomotrices. La carence sévère est d’autant plus grave que les lésions cérébrales induites sont irréversibles. Dans les deux situations, la prévention est bien entendu possible. Trois situations peuvent schématiquement entraîner une hypothyroxinémie foetale : l’hypothyroïdie foetale, l’hypothyroïdie maternelle et la carence en iode potentiellement à l’origine d’une hypothyroïdie chez la mère et le foetus. C’est cette dernière situation qui serait la plus grave sur le plan physiopathologique pour le cerveau foetal, et c’est pourtant la plus méconnue ! On parle de carence iodée sévère lorsque les apports quotidiens sont inférieurs à 25 μg, modérée entre 25 et 50 μg, faible entre 50 et 150 μg. Statut iodé en France Il a clairement été établi qu’il existe une carence iodée modérée en France avec un gradient décroissant ouest-est ; cette carence est par ailleurs associée à la prévalence du goitre thyroïdien. Dans la région Ilede- France, il existe une carence iodée modérée, ce qui a conduit certaines équipes à proposer une substitution systématique de toutes les femmes en iode. Un des moyens de cibler les femmes ayant réellement besoin d’une substitution systématique est le dosage de l’iodurie maternelle ; ce dosage est fiable, mais difficile à mettre en oeuvre dans une pratique ponctuelle à l’échelle individuelle. Un des moyens de cibler les femmes ayant réellement besoin d’une substitution systématique est le dosage de l’iodurie maternelle. Cette évaluation ne peut donc se faire qu’en population. Une étude que nous avons menée (non encore publiée) montre clairement un déficit en iode en région parisienne : 80 % des patientes enceintes ont une iodurie < 150 μg/24 h et 90 % < 200 μg/24 h. Caron a montré en 1997 dans la région Midi-Pyrénées, chez 347 femmes enceintes âgées de 28 ans en moyenne, une iodurie médiane de 50 μg/l au premier et dernier trimestres. Cela était associé à une hypothyroxinémie (infraclinique) chez 17 % des femmes en fin de grossesse avec augmentation de la TSH qui reste dans la norme dans 90 % des cas. Dans cette population, la prévalence du goitre était de 11 %. Cette série montre aussi une corrélation entre l’iodurie du premier trimestre et l’hypertrophie thyroïdienne maternelle du post-partum immédiat. Physiopathologie La thyroïde dérive embryologiquement de la migration et de l’invagination d’une portion de l’endoderme du plancher buccal associée à des dérivés des troisième et quatrième arcs branchiaux. L’organogenèse a lieu au cours du premier trimestre, mais la maturation fonctionnelle est beaucoup plus longue. La thyroïde foetale concentre l’iode et synthétise la iodothyronine à partir de 12 semaines de grossesses (SG), mais la production reste limitée jusqu’à 18-20 semaines. Les hormones thyroïdiennes ont un rôle primordial dans le développement cérébral, à la fois au niveau tissulaire (action sur la prolifération, la migration et l’organisation neuronale), mais aussi sur l’acquisition de l’intelligence et les capacités d’apprentissage. Cette action s’étend de la période intra-utérine à la vie postnatale. L’iode apporté par l’alimentation est capté par la thyroïde pour être ensuite intégré notamment au niveau de la triodothyronine et de la tétraiodothyronine (thyroxine). L’augmentation des besoins en iode est liée à une augmentation de la clairance rénale de l’iode sous l’effet de l’hyperestrogénie, mais aussi au fait qu’une fraction de l’iode inorganique maternel traverse le placenta en deuxième partie de grossesse pour assurer la synthèse des hormones thyroïdiennes foetales. Il existe en cours de grossesse une augmentation de l’activité fonctionnelle de la glande thyroïde maternelle liée à : – une action de l’hCG sur le récepteur de la TSH, avec une corrélation positive entre le taux d’hCG et de T4 libre, alors que les concentrations de TSH diminuent avec une image en miroir ; – une importante activité de la désiodase placentaire de type 3 qui entraîne la production de reverse T3 à partir de la T4 ; – une augmentation de la concentration de TBG (thyroid binding globulin), dont la synthèse hépatique est sous l’influence des estrogènes, et une augmentation de la demi-vie plasmatique des formes les plus syalilées de la molécule. La grossesse est caractérisée par une augmentation des besoins en iode. On assiste classiquement à une augmentation transitoire et relative de la T4 libre au cours du premier trimestre de la grossesse parallèle à l’hCG, puis à une diminution du taux moyen de T4 libre d’environ 15 %. Cette diminution progressive de la T4 libre est amplifiée significativement en cas de carence en iode, même modérée. Par ailleurs, en cas de carence en iode, on note aussi : une augmentation progressive de la TSH plus prononcée, un phénomène de goitrigenèse plus marqué en cours de grossesse. Répercussion de la carence en iode chez le nouveau-né Une carence iodée néonatale (mesurée par la iodurie) a été prouvée en 1986 dans la région de Lille et de Toulouse. Entre 1986 et 1994, on constate uneaugmentation significative de l’iodurie néonatale, mais un nouveau-né sur 4 reste en carence. L’hypothyroïdie néonatale liée à la carence en iode maternelle est 8 fois plus importante en Europe qu’aux États-Unis où des programmes de supplémentation à grande échelle ont été entrepris. Cette hypothyroïdie est régressive en quelques semaines, mais peut nécessiter un traitement. On constate une diminution de ce type d’hypothyroïdie et du volume thyroïdien néonatal dans les études où un supplément d’iode est systématiquement apporté au cours de la grossesse. Quelle supplémentation ? En zone de carence sévère, elle est indispensable et doit être appliquée à tous. En zone de carence modérée où toutes les patientes ne sont pas carencées, on peut légitimement se poser la question d’une supplémentation ciblée. Il y a bien des marqueurs de carence : – hypothyroxinémie relative, avec des valeurs de T4 libre souvent proches de la limite inférieure de la normalité ; – augmentation progressive du taux de TSH à partir du premier trimestre jusqu’au terme ; – augmentation progressive des concentrations de thyroglobuline ; – iodurie < 100 μg/l ; – augmentation du volume de la glande thyroïde en cours de gestation). Mais aucun n’est applicable actuellement de façon pratique en cours de grossesse. De plus, la supplémentation doit débuter idéalement en période préconceptionelle. On conçoit donc clairement que cette substitution ne peut être que proposée à toutes les patientes. La dose peut varier de 100 à 150 μg en fonction des spécialités pharmaceutiques. Les risques de cette supplémentation sont ceux d’une surcharge en iode pouvant entraîner des dysthyroïdies maternelles. Des études ont, par exemple, montré que le risque de thyroïdite du post-partum est clairement corrélé au statut iodé maternel. Cependant, compte tenu de l’apport iodé initial de nos populations (50 à 80 μg/24 h) et des doses de substitution préconisées (100 à 150 μg/24 h), peu de patientes (voire aucune) ne dépasseront les 500 μg (seuil de l’Endocrine Society).
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :




