Imagerie
Publié le 12 avr 2015Lecture 7 min
Échographie transpérinéale en salle de naissance : mesure de l’angle de progression de la tête fœtale
T. BULTEZ, P. BOUHANNA, hôpital de Poissy-St Germain, site Poissy
La mesure de l’angle de progression de la tête fœtale (AOP) par échographie transpérinéale est une méthode plus reproductible que le toucher vaginal pour déterminer la hauteur de la tête fœtale dans le bassin maternel en seconde parie de travail. Cette technique pourrait être, dans le futur, un outil indispensable en salle de naissance pour prédire le mode d’accouchement et définir le mode d’extraction le moins morbide. Cependant, d’autres études sont nécessaires avant d’utiliser cet examen en pratique courante.
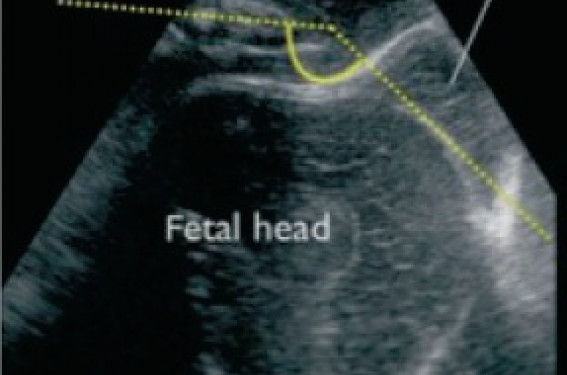
Obtenir une information précise sur la progression de la présentation fœtale au cours de la seconde phase du travail, c’est-à-dire à dilatation complète, est indispensable à la prise de décision obstétricale. L’examen clinique a toujours été considéré comme le « gold standard » pour évaluer la hauteur du mobile fœtal dans le bassin maternel. La hauteur de présentation est le plus souvent définie cliniquement par la classification de l’American College of Obstetricians and Gynecologists (ACOG) révisée en 1988(1). Elle divise le canal pelvien en 11 niveaux selon la hauteur du sommet du crâne par rapport aux épines sciatiques en allant de - 5 cm à + 5 cm. Au niveau zéro, le sommet de la présentation correspond au plan des épines sciatiques. Ce niveau zéro est similaire au niveau dit « d’engagement », et pour le niveau + 2 au niveau d’engagement « partie moyenne» (figure 1). Figure 1. Équivalence des différentes classifications cliniques de hauteur de présentation. Pourtant, de nombreuses études ont montré les limites de l’examen clinique pour évaluer la hauteur de présentation(2-6). Seuls Dupuis et coll. ont évalué la fiabilité du toucher vaginal de façon prospective, randomisée et en aveugle en utilisant un simulateur d’accouchement comme référence(3). Le taux d’erreurs moyen pour le diagnostic précis de position sur la classification de l’ACOG était compris entre 36 et 88 %. Ce taux d’erreurs n’était pas influencé par la hauteur réelle de présentation ni par l’expérience des examinateurs. Ainsi, en raison de la grande variabilité de l’examen clinique, de nouvelles méthodes d’évaluation de la progression du mobile fœtal dans le bassin maternel ont été proposées(4,7-10). L’échographie par voie transpérinéale est, à l’heure actuelle, l’outil le plus évalué. Parmi les mesures décrites par voie transpérinéale, l’angle de progression (AOP) semble être la mesure la plus reproductible avec une variabilité intra-observateur et interobservateurs d’environ 3 °, non influencé par la hauteur de présentation et l’expérience de l’opérateur(7,11-15). En outre, cette mesure permet de s’extraire des conditions d’examen clinique difficiles comme l’obésité ou l’existence d’une bosse sérosanguine au niveau du scalp fœtal (figure 2). Figure 2. Méthode de mesure d’angle de progression par voie transpérinéale. D’après Kalache et coll.(17). A : représentation de la méthode de mesure de l’AOP par voie transpérinéale. La sonde d’échographie est placée sagittalement perpendiculaire au plan de la table. L’AOP est défini par l’angle entre la droite passant par l’axe de la symphyse pubienne et la droite tangente au crâne fœtal, passant par l’extrémité inférieure de la symphyse pubienne. B. : image obtenue à l’échographie pour la mesure de l’AOP. On peut noter que la bosse séro-sanguine est bien visualisée sur ce cliché (caput succedaneum). Technique de mesure échographique de l’AOP par voie transpérinéale Cette échographie peut être réalisée par un simple échographe portatif équipé d’une sonde abdominale de 3,5 MHz. Avant de réaliser l’échographie par voie transpérinéale, nous effectuons une échographie abdominale afin de vérifier le côté du dos et la variété de présentation, selon la méthode décrite par Akmal et coll.(16). Ensuite, la sonde d’échographie est introduite dans un gant rempli de gel d’échographie et le transducteur est positionné sagittalement au niveau de la vulve juste en-dessous de la symphyse pubienne. La patiente est en position de décubitus dorsal, les jambes fléchies et la vessie vide. Sur l’écran, le bord inférieur du crâne fœtal et l’ensemble de la symphyse pubienne doivent être visibles. Pour déterminer l’axe de la symphyse, les contours de la capsule cartilagineuse de la symphyse pubienne sont d’abord visualisés. Puis, par de légers mouvements latéraux, on visualise le rami pubien, structure osseuse symphysaire parasagittale aisément identifiable du fait de son hyperéchogénicité. Ainsi, le rami pubien permet de donner l’axe symphysaire. Enfin, la mesure de l’AOP est définie par l’angle entre la droite passant par l’axe de la symphyse pubienne et la droite tangente au crâne fœtal, passant par l’extrémité inférieure du contour cartilagineux de la symphyse pubienne, exprimée en dixième de degrés (figure 3). Figure 3. Critères de qualité pour la mesure de l’angle de progression. 1) Première droite passant par le grand axe de la symphyse, tangente à ligne hyperéchogène du rami pubien. 2) Position correcte des calipers avec l’AOP mesuré au bord inférieur de la symphyse. 3) Les contours de la boîte crânienne fœtale sont nets. 4) Les contours cartilagineux de la symphyse sont visibles. Peut-on utiliser l’AOP comme facteur prédictif du mode d’accouchement ? Seules quelques études de faibles effectifs permettent de répondre à la question. • Dans la première étude sur l’AOP, Barbera et coll. en 2009 rapportaient un taux d’accouchement vaginal de 90 % sur 23 patientes à dilatation complète lorsque l’angle était > 120°. Et, parmi les 6 femmes ayant eu une césarienne, la moyenne de l’angle était de 108 °, sans jamais atteindre 120 °. Dans tous les cas, la hauteur était évaluée cliniquement > +2(14). • Kalache et coll. ont aussi évalué l’AOP comme facteur prédictif du mode d’accouchement sur 26 patientes en cas de stagnation à dilatation complète(17). Les auteurs rapportaient une relation entre la mesure de l’AOP et la nécessité de réaliser une césarienne (R2 = 55 %, p < 0,0001). La probabilité d’accoucher par voie vaginale, sans ou avec extraction instrumentale, était de 90 % lorsque l’AOP était > 120 °. Cette probabilité passait à 25 % lorsque l’AOP était < 100 °. Par ailleurs, les médianes de l’AOP dans les groupes césarienne, extraction par ventouse et accouchement spontané étaient significativement différentes (p= 0,008), 104 ± 9 °, 130 ± 18 ° et 174 ± 34 ° respectivement. • De même, Ghi et coll., dans une étude incluant 71 nullipares (13 extractions instrumentales et 5 césariennes), ont démontré que les femmes accouchant spontanément avaient un AOP supérieur à celles accouchant par ventouse ou césarienne au moment du début des efforts expulsifs (140,0 ± 20,2 ° versus 122,9 ± 16,7 ° ; p = 0,010) et à 20 minutes du début des efforts expulsifs (149,7 ± 20,7 ° versus 126,9 ± 17,5 ° ; p = 0,006)(18). • En outre, l’AOP pourrait être un facteur prédictif d’échec d’extraction instrumentale. Dans une étude prospective sur 235 patientes faite au CHI de Poissy-St-Germain, nous avons étudié les facteurs prédictifs d’échec d’extraction par ventouse, défini par la nécessité d’utiliser des forceps ou de réaliser une césarienne en seconde intention(19). Seuls la parité et l’AOP étaient significativement associés au risque d’échec d’extraction. Ainsi, parmi les patientes nullipares, il existait un continuum entre le risque d’échec d’extraction par ventouse et la mesure de l’AOP, quelle que soit la variété de présentation. La médiane (Q1-Q3) de l’AOP était significativement plus basse dans le groupe des échecs, 136,0 ° (129,7-144,0) versus 145,0 ° (135,0157,2) dans le groupe succès, p= 0,003.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :