Publié le 07 mar 2007Lecture 10 min
Quelle méthode de prévention de l’allo-immunisation anti-D choisir au cours de la grossesse ?
O. Parant Hôpital Paule de Viguier, Toulouse
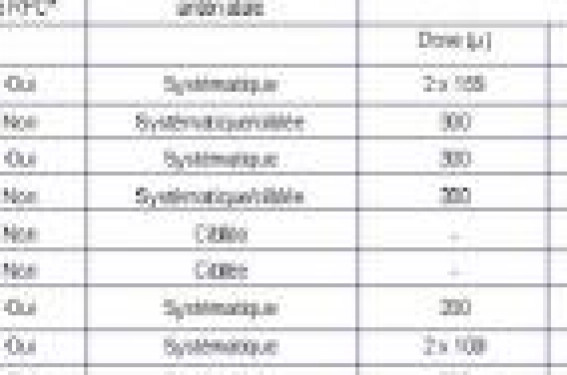
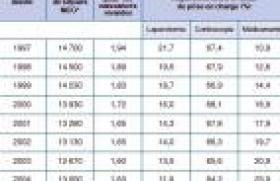
Globalement, le taux d’immunisation anti-D résiduel passe de 1,5 %, en cas de prévention ciblée limitée aux situations à risque telle qu’elle est actuellement réalisée en France, à 0,2 % toute parité confondue, en cas de prévention anténatale systématique au 3e trimestre (Odds Ratios significatifs compris entre 0,20 et 0,37). Deux schémas de prévention systématique sont possibles : soit une injection de 300 µg à 28 SA, soit 2 injections de 100 µg à 28 SA et à 34 SA, en complément de la prévention ciblée sur facteurs de risque et de la prévention post-natale qui reste nécessaire.
La mise en application, dans les années 70, de la prophylaxie de l’allo-immunisation fœto-maternelle anti-D (AIFM anti-D) dans le post-partum a contribué à faire baisser considérablement l’incidence et la mortalité périnatale liée à cette affection. La prophylaxie a ensuite été étendue aux avortements spontanés ou volontaires, puis aux situations anténatales à risque d’hémorragie fœto-maternelle (HFM). La prophylaxie pratiquée en France avant les recommandations du CNGOF, était basée sur une prévention postnatale systématique associée à une prévention en cours de grossesse ciblée sur les situations à risque d’HFM. Cette attitude consensuelle était pratiquée sous la responsabilité de chaque praticien, en l’absence de recommandation professionnelle. Grâce à la généralisation de ce protocole prophylactique, le risque d’allo-immunisation a diminué en France d’un facteur 10 en 30 ans ; l’incidence des cas d’incompatibilité fœto-maternelle RhD est ainsi passée de 6 à 10 ‰ naissances vivantes avant 1970 aux alentours de 1 ‰ actuellement (0,5 à 2 ‰), toute gravité confondue. La persistance de cas résiduels d’AIFM anti-D (730 à 750 cas estimés par an en France) malgré la prophylaxie actuelle sensée s’appliquer de manière systématique, ainsi que la constatation que des anticorps anti-D peuvent apparaître dès la première grossesse en l’absence de risque identifié, ont conduit à soulever la question de la prévention systématique au début du 3e trimestre de la grossesse. Cette politique, actuellement en vigueur dans la plupart des pays européens et nord-américains, a souvent fait l’objet de recommandations professionnelles (tableau 1). L’objectif de cet article est de comparer, à partir des données bibliographiques disponibles, l’efficacité de ces deux politiques de prévention anténatale, sans remettre en cause le bien-fondé de la prévention postnatale dont l’efficacité a été bien validée. Les différents schémas de prévention au cours de la grossesse La prévention anténatale, quelles qu’en soient ses modalités, ne dispense pas de la prévention post-natale. Rappelons qu’après un accouchement ou une interruption tardive de la grossesse, la réalisation systématique d’un test de Kleihauer est actuellement recommandée, dans le but d’évaluer le volume de l’HFM éventuelle et d’adapter la posologie des immunoglobulines à injecter. On considère que 3 % des accouchements s’accompagnent d’une HFM supérieure à 2,5 ml de sang fœtal et 0,3 % d’une HFM supérieure ou égale à 10 ml(1). Le test de Kleihauer est actuellement le seul test bien standardisé qui permette d’apprécier en routine le volume approximatif de l’HFM ; il permet, de ce fait, d’adapter les posologies d’immunoglobulines à administrer. La méthode des anti-D résiduels ne devrait plus être utilisée pour l’adaptation des doses. La prévention anténatale ciblée limitée aux situations à risque Cette prévention consiste à pratiquer l’injection d’immunoglobulines anti-D dans certaines situations obstétricales anténatales à risque d’hémorragie fœto-maternelle, potentiellement sensibilisantes. Au-delà du 4e mois, du fait de la grande disparité des volumes d’HFM observés, les situations à risque hémorragique important (interruption tardive de grossesse, mort fœtale in utero, traumatisme abdominal, etc.) justifient de plus la réalisation systématique d’un test de Kleihauer pour adaptation éventuelle des doses à injecter (RPC 2005 du CNGOF). Les immunisations résiduelles observées malgré cette politique de prévention peuvent être rapportées dans près de 30 % des cas à une mauvaise mise en œuvre de la méthode : administration trop tardive des immunoglobulines au-delà de la 72e heure, oubli, administration quantitativement inadaptée. Ce pourcentage est à peu près stable dans toutes les régions de France et n’a pas significativement évolué depuis 1988(1). Certains échecs, survenant malgré une prévention bien conduite, sont probablement en rapport avec une HFM spontanée occulte passée inaperçue, et donc non prévenue par la prévention ciblée. Ces hémorragies s’observent dans 10 à 30 % des grossesses avec une fréquence d’autant plus importante que celle-ci est avancée : 4 % des grossesses au 1er trimestre, 12 % au 2e trimestre, 45 % au 3e trimestre et jusqu’à 60 % au moment de l’accouchement(1). Le volume de l’HFM est généralement très faible durant les 2 premiers trimestres et devient plus important en fin de grossesse et au moment de l’accouchement. 0,94 % des femmes ont une HFM supérieure à 5 ml de sang fœtal (2,5 ml d’hématies fœtales) entre les 30e et 39e SA. Jusqu’à 30 % des allo-immunisations anti-D résiduelles sont liées à une application imparfaite des protocoles de prévention. L’amélioration des pratiques est donc un préalable essentiel, quelle que soit la politique de prévention anténatale adoptée. La prévention anténatale « systématique » Elle consiste à proposer systématiquement, en complément des situations envisagées précédemment, une injection d’immunoglobulines anti-D au début du 3e trimestre de la grossesse. Les deux modalités actuellement les plus employées consistent à administrer soit 300 µg à 28 SA, soit 100 µg à 28 et à 34 SA (tableau 1). Comme dans le cas précédent, certaines AIFM anti-D résiduelles peuvent s’expliquer par une mauvaise mise en œuvre des procédures recommandées (près de 60 % des cas pour Chilcott(2)). Une hémorragie fœto-maternelle survient dans 10 à 30 % des grossesses normales, avec une fréquence d’autant plus importante que le terme est avancé. La prévention du risque lié à ces HFM, souvent spontanées et inaperçues, est à la base de la politique de prévention anténatale systématique. Évaluation de l’efficacité des différents schémas de prévention La prévention post-natale Les données disponibles pour évaluer le risque spontané d’immunisation en l’absence totale de prophylaxie révèlent que 4,3 à 8 % des patientes RH:-1 non-immunisées ayant accouché d’un enfant RH:1 développent des anticorps anti-D dans les 6 mois du post-partum versus 0,4 % en cas de prophylaxie postnatale. Ce qui situe à 90 % le taux d’efficacité de l’immunoprophylaxie du post-partum. À l’issue d’une deuxième grossesse avec fœtus RH:1, le taux d’immunisation s’élève à 12 % (7,8 à 13,4 %) dans le groupe témoin versus 1,5 % dans le groupe traité. Ce qui maintient à 90 % l’efficacité de la prophylaxie lors du premier accouchement. En l’absence de prévention, le pourcentage de femmes immunisées peut même atteindre 17 à 20 % après la deuxième grossesse incompatible et jusqu’à 33 % après la quatrième. L’efficacité de la prévention postnatale est ainsi bien établie depuis plusieurs années. Le résultat des métaanalyses (Cochrane Database), comparant l’administration d’immunoglobulines anti-D dans le post-partum à l’absence de traitement ou à l’administration de placebo, montre que l’administration d’immunoglobulines réduit considérablement l’incidence de l’AIFM anti-D, 6 mois après la naissance d’un enfant RH:1, avec un risque relatif de 0,04 (IC 95 % 0,02 à 0,06), et lors d’une grossesse ultérieure avec un risque relatif de 0,12 (IC 95 % 0,07 à 0,23). La prévention anténatale L’analyse objective des données de la littérature est difficile car les études sont peu nombreuses et souvent hétérogènes. Chilcott a réalisé en 2002, sous l’égide du « National Institute for Health and Clinical Excellence » (NICE), une revue exhaustive de la littérature portant sur 601 publications traitant de la prévention de l’AIFM anti-D(2). L’objectif de cette revue systématique était d’évaluer l’efficacité clinique de la prophylaxie anténatale systématique chez les femmes RH:-1 non-immunisées, comparativement à l’absence de prophylaxie anténatale systématique (prévention ciblée seule). Onze études comparatives ont finalement été analysées : 2 essais contrôlés randomisés, 7 études comparatives de cohorte, une étude rétrospective en population de type avant/après et un essai d’intervention en population comparant 2 régions. Sur la totalité des 11 études, le taux d’immunisation dans le groupe témoin (absence de prophylaxie anténatale systématique) est globalement homogène, de l’ordre de 1,5 % toute parité confondue (de 0,8 à 1,7 % pour les primigestes et de 1,9 à 2,2 % pour les multigestes). Dans le groupe intervention (prévention anténatale systématique) le taux est inférieur, compris entre 0 et 0,9 % toute parité confondue (de 0 à 1,7 % pour les primigestes et de 0,3 à 0,7 % pour les multigestes). L’écart entre le groupe « intervention » et le groupe témoin est variable selon l’étude considérée. Dans la revue du NICE(2), les métaanalyses ont été effectuées en séparant les études en 3 groupes selon le schéma d’administration des immunoglobulines utilisé et le type de sélection des patientes. Les résultats sont en faveur de la prévention systématique dans tous les groupes (tableau 2, p. 8). Une revue systématique des essais randomisés par la Cochrane Database(3) est également disponible incluant les 2 seuls essais randomisés cités plus haut dans la revue de Chilcott (plus de 4 500 patientes). L’analyse des données ne montre qu’une tendance à la réduction de l’incidence des AIFM anti-D en cours de grossesse dans le groupe traité (OR = 0,44 (IC 95 % 0,18-1,12)). L’interprétation de cette synthèse doit cependant être prudente car elle regroupe 2 essais disparates au moins en ce qui concerne la posologie des immunoglobulines administrées. Dans l’essai « low dose » britannique (50 µg à 28 SA et 34 SA), aucune différence d’efficacité n’a été mise en évidence de manière significative. Dans l’essai français de Huchet(4) réalisé en 1989 dans la région parisienne (1 189 patientes incluses), où ont été utilisées des doses supérieures (100 µg à 28 SA et 34 SA), une nette diminution de l’incidence de l’AIFM anti-D 2 à 12 mois après la naissance a, en revanche, été constatée dans le groupe traité : OR = 0,22 (IC 95 % 0,05-0,88). Il n’a pas été mis en évidence de différence sur le taux d’ictères du nouveau-né. Aucun effet secondaire n’a été rapporté. La politique de prévention systématique permet de réduire le risque d’Allo-Immunisation Rhésus de 1,5 % à 0,2 % toute parité confondue. Une des principales limites des études publiées est l’absence de réelle évaluation du bénéfice périnatal à moyen et long termes des procédures de prévention. Peu d’études ont en effet pris en compte la morbidité périnatale ; aucune n’a montré de bénéfice clair de la prévention systématique sur le devenir neuro-comportemental à long terme des enfants.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :