Gynécologie de l'enfant et de l'adolescente
Publié le 20 oct 2010Lecture 16 min
Précocité pubertaire : où commence la pathologie ?
M. DEKER, Paris
La puberté est un phénomène complexe, déterminé par la réactivation de l’axe gonadotrope, mis en place en période foetale et inhibé pendant les premières années de vie, sous le contrôle probable du couple formé par le récepteur GPR54 et les protéines Kiss, qui joue un rôle dans l’activation des neurones à GnRH. De nombreux facteurs neuroendocriniens, environnementaux et métaboliques interviennent dans l’initiation du développement pubertaire. Les pubertés précoces partielles ou dissociées comportent les thélarches prématurées, dont les formes de passage avec les pubertés précoces centrales sont difficiles à identifier, et les pubarches prématurées, dont 10 à 20 % d'entre elles relèvent d'un bloc enzymatique de la surrénale.
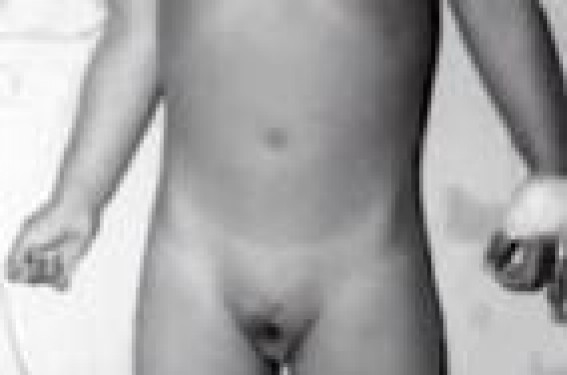
Illustration : Thélarche prématurée D'aprés les communications de J. Léger (Paris), M. Colle (Bordeaux) et F. Paris (Montpellier) à la Session « Progrès récents en gynécologie de l’enfance et de l’adolescence ». Congrès des Sociétés de Pédiatrie (Paris) : 15-19 juin 2010. Définitions, généralités La puberté précoce se définit cliniquement par l’apparition des premiers signes avec l’augmentation du volume testiculaire chez le garçon et le développement des seins chez la fille, associés à l’apparition d’une pilosité pubienne, l’accélération de la vitesse de croissance et l’avance de maturation osseuse qui va produire à terme une soudure prématurée des cartilages de conjugaison, aboutissant à une perte staturale. La prématurité pubertaire peut être dissociée, se manifestant par une thélarche prématurée, qui peut aboutir dans 10 à 15 % des cas à une puberté précoce, ou par une pubarche prématurée. Ces signes cliniques s’accompagnent d’une élévation des androgènes chez le garçon et de signes d’imprégnation estrogénique chez la fille (aspect de la vulve, maturation de l’utérus et des ovaires à l’échographie), plus fiables que les concentrations d’estrogènes qui varient selon le nycthémère. Le diagnostic de puberté précoce est affirmé par le dosage des gonadotrophines et sous stimulation par GnRH. Ce test permet en outre d’orienter le diagnostic vers une origine centrale ou périphérique : – forte augmentation de la réponse LH et du rapport pic LH/pic FSH en cas de puberté précoce d’origine centrale ; Le diagnostic de puberté précoce est affirmé par le dosage des gonadotrophines et sous stimulations par GnRH. – réponse faible ou nulle, coexistant avec des concentrations élevées de stéroïdes circulants, en cas de puberté précoce d’origine périphérique ; – profil correspondant à un stade prépubère. Quand parler de puberté précoce ? L’âge de début de la puberté est actuellement discuté. En effet, les données admises concernant les limites d’âge reposent sur des travaux anciens (Tanner, 1969). Un travail réalisé aux États-Unis dans les années 1990 avait suggéré de fixer la limite de puberté précoce à 6 ans chez les Afro-Américains et à 7 ans chez les Américains caucasiens. Une étude hollandaise, sur des données recueillies entre 1965 et 1997, montre que l’âge d’entrée en puberté a effectivement baissé mais modérément, de 11 ans à 10,7 ans en moyenne ; les auteurs proposent donc de conserver les limites actuellement retenues pour définir une puberté précoce, soit 8 ans chez la fille et 9 ans chez le garçon. Un autre travail danois ayant étudié l’évolution du début pubertaire dans les années 1991- 1993 comparativement aux années 2006-2008, a mis en évidence une avance d’environ 1 an concernant le développement mammaire, alors que le début de la ménarche n’est décalé que de 3 à 4 mois. Causes de l’activation centrale prématurée Parmi les causes externes, on distingue : – les lésions du système nerveux central, en particulier les tumeurs hypothalamiques (hamartomes, germinomes, kystes arachnoïdiens et gliomes) ; les adénomes hypophysaires, ne sont jamais en cause ; – l’adoption, qui est une cause fréquente, responsable de 15 à 20 % des pubertés précoces centrales ; le risque est particulièrement élevé si l’adoption est réalisée après l’âge de 2 ans, mais reste significativement plus élevé même en cas d’adoption plus précoce. L’adoption est une cause fréquente, responsable de 15 à 20 % des pubertés précoces centrales. Parmi les causes propres à l’individu, l’adiposité (poids, indice de masse corporelle), le petit poids de naissance et l’évolution de la croissance durant les premières années de vie sont corrélés avec un abaissement de l’âge de la ménarche. Puberté précoce centrale. En termes de facteurs génétiques, une mutation activatrice au sein du gène du récepteur GPR54 a été récemment mise en évidence en lien avec une puberté précoce centrale ; de nombreuses équipes s’interrogent aussi actuellement sur la responsabilité d’un éventuel polymorphisme du gène KISS. Incidence et distribution des pubertés précoces selon l’âge Selon une étude danoise, la majorité des pubertés précoces se distribuent entre 6 et 8 ans, dans une zone d’âge proche de la puberté avancée (8 à 10 ans chez la fille, 9 à 11 ans chez le garçon), qui sont souvent associées à des antécédents familiaux (puberté précoce maternelle, adoption) et ne nécessitent ni exploration ni traitement. Les pubertés extrêmement précoces, survenant avant l’âge de 6 ans, représentent 15 % de l’ensemble. Une cause organique est le plus souvent retrouvée, les tumeurs étant plus fréquentes chez les garçons que chez les filles. Les formes idiopathiques sont aussi fréquentes quelles que soient les populations, ce qui incite à penser que la génétique et l’environnement ont un rôle prépondérant dans la genèse des pubertés précoces centrales. Les pubertés extrêmement précoces (< 6 ans) sont le plus souvent de cause organique. La présentation des pubertés précoces centrales est très hétérogène. On distingue, en effet, des formes classiques évolutives, où les signes cliniques sont associés à une vitesse de croissance élevée, une forte avance de maturation osseuse, une estrogénisation de l’utérus chez la fille et un test au GnRH toujours positif (pic de LH > 5). Ces formes sont une indication formelle du traitement frénateur par analogues du GnRH. À l’inverse, les formes non classiques d’évolution lente se reconnaissent par la dissociation des signes cliniques et biologiques et un test au LHRH de type non pubertaire. Entre 7,5 et 8 ans, on trouve de nombreuses formes d’évolution extrêmement lente, qui ne nécessiteront pas de traitement. Dans ces formes, la puberté évolue généralement très lentement jusqu’aux premières règles vers l’âge de 11 ans avec une taille finale parfaitement normale. Il faut toutefois surveiller attentivement ces enfants, refaire un test et proposer un traitement si le test de stimulation devient positif. La thélarche prématurée La thélarche prématurée est définie par l’apparition d’un développement des seins correspondant au stade 2 ou 3 de Tanner, survenant en principe de façon isolée avant l’âge de 8 ans, chez une petite fille. Ce signe peut faire craindre une puberté précoce. La puberté normale débute par l’apparition des premiers signes de maturité vers l’âge de 10 ans. On parle de puberté précoce avant l’âge de 8 ans ; certaines sont complètes, d’autres dissociées, parmi lesquelles figurent la premature thelarche. Si l’âge de début de la puberté est actuellement un peu plus avancé qu’auparavant, celui des premières règles n’a pas significativement changé, ce qui conduit à s’interroger sur le caractère pathologique ou non d’un développement prématuré des seins. Le début de la puberté est génétiquement déterminé, mais divers facteurs environnementaux sont susceptibles de le moduler, tels que la nutrition, les facteurs de croissance intra-utérins et les perturbateurs endocriniens. Le développement mammaire observé dans la thélarche prématurée, correspondant au stade 2 de Tanner – petite intumescence sous-mamelonnaire – s’observe plus fréquemment entre les âges de 1 et 3 ans. Il ne s’accompagne pas de signes d’estrogénisation, comme pourraient en attester le frottis vaginal, la clinique et l’imagerie ; la croissance et l’âge osseux ne sont en principe pas accélérés. Sur le plan clinique, on distingue : une forme classique, survenant la première année de vie et disparaissant spontanément à l’âge de 2 ans, qui n’évolue pas vers une puberté précoce ; une forme non classique, qui évoluerait plus fréquemment vers une puberté précoce. La thélarche prématurée pose de nombreuses questions : s’agit-il d’un stade très préliminaire de puberté ? Y a-t-il un risque d’évolution vers une authentique puberté précoce ? Connaît-on des facteurs prédictifs de cette évolution ? Quel rôle peuvent jouer les perturbateurs hormonaux ? Qu’en est-il d’une éventuelle piste génétique ? Une variante du développement pubertaire ? Les résultats d’un certain nombre d’études suggèrent que la thélarche prématurée pourrait être un stade très précoce de la puberté. Ainsi, il a été trouvé dans une étude une élévation des concentrations de DHEA, dans une autre, une augmentation très modérée des taux d’IGF-1 et d’IGF-BP3, correspondant à des valeurs intermédiaires entre celles de petites filles sans thélarche prématurée et celles de petites filles débutant leur puberté(1). Un travail plus récent a montré que les concentrations d’inhibine et de FSH étaient supérieures à celles des témoins et identiques à celles de fillettes ayant une puberté précoce, ce qui suggère pour les auteurs que les thélarches prématurées sont associées à une augmentation du développement folliculaire, comme cela se produit au tout début de la puberté sous l’influence de la FSH (2). L’ensemble de ces données biologiques plaide en faveur de l’hypothèse que la thélarche prématurée serait une variante du développement pubertaire chez certaines petites filles. Quel est le risque d’évolution vers une puberté précoce ? Une étude ayant suivi durant plus de 5 ans un groupe d’une centaine de fillettes avec thélarche prématurée a montré que, chez la moitié d’entre elles, les signes de développement mammaire ont régressé durant la première année, qu’ils sont restés stables dans 36 % des cas, ont progressé dans 4 cas et ont évolué de manière cyclique dans 12 cas (3). Parmi 78 fillettes suivies jusqu’à l’âge de 8 ans, 10 ont fait une puberté précoce, sans qu’aucun examen biologique ne permette de prédire cette évolution. Ainsi, 10 à 15 % des fillettes ayant une thélarche prématurée risquent d’évoluer vers une puberté précoce. Les explorations par échographie pelvienne couplée au Doppler couleur n’ont qu’un intérêt limité pour différencier les pubertés précoces évolutives et peu évolutives, à moins d’être répétées. Le fait de trouver lors de la première exploration une absence de développement pelvien (hauteur utérine < 35 mm, volume ovarien < 1,5 ml, flux vasculaire normal au niveau des artères utérines et ovariennes) ne préjuge pas de son évolution à moyen terme et ne dispense pas de la surveillance clinique. 10 à 15 % des fillettes ayant une thélarche prématurée risquent d’évoluer vers une pubertée précoce. Une piste environnementale, génétique ? Pour intéressante qu’elle soit, la piste environnementale qui fait intervenir des perturbateurs endocriniens ne débouche pas sur des moyens de protection individuelle. Une mutation activatrice du gène GNAS1 a été mise en évidence chez 6/23 fillettes présentant des signes de thélarche prématurée dans une étude(4), évoquant une proximité avec le syndrome de McCune-Albright. Que faire en pratique ? La priorité est à la recherche d’autres signes cliniques de maturation pubertaire (pigmentation des mamelons, par exemple). Il faut calculer la vitesse de croissance, ne pas se précipiter et revoir l’enfant 3 à 6 mois plus tard. Les dosages hormonaux sont peu contributifs. En particulier, il est inutile de demander un dosage d’estradiol, de FSH et LH devant un développement mammaire isolé. Un test au LHrH peut être utile si le tableau clinique est évocateur d’une puberté précoce. Le bilan d’imagerie ne fournit que des éléments de pronostic et ne contribue pas au diagnostic. Il peut même rassurer faussement si l’on ne se fie qu’à lui. En revanche, l’échographie pelvienne peut être utile à condition d’être renouvelée et réalisée par un radiologue compétent. L’IRM n’a d’intérêt que dans le bilan des pubertés précoces centrales. Que dire aux parents ? Ne rien dire aux parents ou leur dire que « ce n’est rien », serait nier leur inquiétude car, pour eux, il existe forcément une explication. Mieux vaut a priori être rassurant en sachant que 10 % des pubertés précoces sont transitoires, les deux tiers sont peu évolutives, un tiers le sont. La plupart des parents sont à même de comprendre des explications simples sur le démarrage de la puberté et les fluctuations des gonadotrophines en période prépubertaire. L’important est la surveillance clinique, qui doit les conduire à consulter rapidement s’ils constatent une évolution supplémentaire du développement mammaire ou l’apparition d’autres signes pubertaires, et quoi qu’il en soit à programmer une consultation de suivi 3 à 6 mois après la première. Les enfants présentant des signes de maturation pubertaire sont présentés en consultation d’endocrinologie pédiatrique de plus en plus précocement aujourd’hui, ce qui est bénéfique à condition de ne pas considérer qu’il s’agit systématiquement d’une puberté précoce, ce qui conduirait à s’engager dans une démarche thérapeutique inutile et lourde de conséquences. La pubarche prématurée La pubarche prématurée – chez la fille avant 8 ans et chez le garçon avant 9 ans – se définit par l’apparition, a priori isolée, d’une pilosité pubienne, en l’absence de signes de virilisation chez la fille, plus fréquemment intéressée par cette anomalie du développement pubertaire que les garçons. S’agit-il d’une anomalie idiopathique, ou d’un signe révélateur d’une pathologie (prématurité précoce idiopathique, hypersécrétion anormale d’androgènes due à un bloc en 21-hydroxylase ou à une tumeur corticosurrénalienne), à moins qu’elle n’inaugure une authentique puberté précoce d’origine centrale ? La pubarche prématurée idiopathique est un diagnostic d’élimination. Le bilan clinique recherche d’autres signes de développement pubertaire, notamment mammaire ou testiculaire, ainsi que des signes d’hyperandrogénisme. L’âge osseux est important à évaluer, car il évolue sous imprégnation stéroïdienne. Le bilan biologique comprend un bilan androgénique de base et un dosage des gonadotrophines. L’imagerie sera orientée par la clinique (échographie pelvienne ou exploration surrénalienne au moindre doute d’une anomalie corticosurrénalienne). Évoquer une anomalie de la 21-hydroxylase En présence d’une pubarche prématurée isolée, sans autre signe de virilisation ni hypertrophie clitoridienne, il faut en priorité évoquer une anomalie de la 21-hydroxylase, donc écarter une forme non classique à révélation tardive. Ces anomalies s’accompagnent souvent d’une élévation modérée de la vitesse de croissance et d’une avance modeste de l’âge osseux. Le taux de 17-OH progestérone de base est > 5 ng/ml, ce qui implique la réalisation d’un test à l’ACTH, lequel sera considéré comme positif en faveur d’une anomalie de la 21-hydroxylase pour des taux de 17-OH progestérone s’élevant au-delà de 10 à 12 ng/ml. L’association d’une pubarche prématurée à des signes d’hyperandrogénisme, en particulier une hypertrophie clitoridienne, doit faire rechercher une forme non classique de bloc en 21-hydroxylase ou un corticosurrénalome, ces derniers étant souvent plurisécrétants et se manifestant par des signes rapidement évolutifs. Des tumeurs ovariennes virilisantes sont exceptionnellement possibles chez l’enfant. Enfin, chez un enfant dont la vitesse de croissance est exagérée, il faut évoquer une puberté précoce qui sera affirmée par le test au LHrH et l’imagerie pelvienne. Le bilan diagnostique hormonal des pubarches prématurées isolées, selon l’expérience de l’auteur, montre que 75 % ont pu être considérées comme idiopathiques. Les autres relèvent d’anomalies de la 21-hydroxylase correspondant le plus souvent à une hyperplasie congénitale non classique des surrénales liée à une mutation hétérozygote, parfois sévère des gènes codant cette enzyme. Les filles affectées par ce type de mutation hétérozygote ont un taux de testostérone significativement augmenté et présentent une hyperandrogénie lors de la puberté, plus fréquemment retrouvée qu’en cas de bloc classique. La recherche d’une anomalie génétique sévère peut aboutir au conseil génétique. Formes idiopathiques : un diagnostic d’élimination La pubarche prématurée idiopathique est considérée comme une variante exagérée ou plus précoce de l’adrénarche, qui désigne la maturation surrénalienne précédant la puberté. Les filles présentent, outre une pilosité pubienne, une pilosité axillaire plus ou moins prononcée, un âge osseux peu avancé, des valeurs d’androgènes dans les limites de la normale, notamment un sulfate de DHA modérément élevé (bien en deçà de 2 000 nmol/l). Malgré leur caractère « idiopathique », les pubarches prématurées idiopathiques méritent un suivi prolongé, car ces enfants ont un profil métabolique à risque (excès de masse grasse viscérale) et sont à risque accru de développer un syndrome des ovaires polykystiques. Un continuum a même été mis en évidence entre petit poids de naissance, premature pubarche, SOPK et profil métabolique à risque.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :