Publié le 14 jan 2009Lecture 15 min
Les indications thérapeutiques dans le cancer du col de l’utérus
F. LÉCURU (1,3,4), A.-S. BATS (1,3,4) , H. LAMALLEM (2,3), C. BENSAID (2,3), C. NOS (1), M. HOUSSET (2,3) 1Service de Chirurgie Gynécologique et Oncologique, Hôpital Européen Georges Pompidou, Paris 2Service d’Oncologie-Radiothérapie, Hôpital Européen Ge
Le traitement du cancer du col utérin est aujourd’hui en grande partie standardisé. Les Standards – Options – Recommandations (SOR)(1) en expliquent et en donnent les grandes lignes. On distingue les cancers dits « précoces » et les cancers localement avancés. La première catégorie est elle-même subdivisée en cancers de bon et de mauvais pronostic. Pour les seconds, le standard de la radio-chimiothérapie concomitante s’est maintenant imposé à tous, en particulier en l’absence de métastase ganglionnaire lombo-aortique.
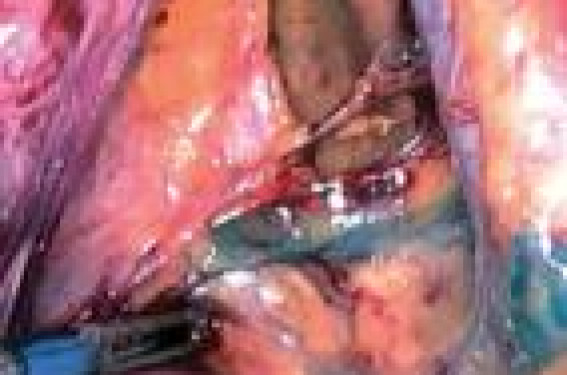
On distingue les cancers dits « précoces » et les cancers localement avancés. La première catégorie est ellemême subdivisée en cancers de bon et de mauvais pronostics. Les formes de bon pronostic regroupent les cancers de stades Ib et IIa. Il s’agit donc de tumeurs de faible volume, limitées au col utérin ou aux structures immédiatement adjacentes (vagin). Les formes de mauvais pronostic comprennent les mêmes stades avec une taille tumorale > 4 cm, ou une atteinte ganglionnaire, ou une atteinte du paramètre. Pour les premiers, les SOR admettent que la chirurgie, l’irradiation ou l’association radio-chirurgicale donnent des résultats équivalents. L’indication thérapeutique sera donc affaire de cas particulier ou d’habitude locale. Pour les seconds, le standard de la radio-chimiothérapie concomitante s’est maintenant imposé à tous, en particulier en l’absence de métastase ganglionnaire lomboaortique. Bilan préthérapeutique On déduit de ces recommandations que le choix thérapeutique ne peut être fait qu’en ayant connaissance de la taille tumorale (en général le diamètre du col), de l’extension locorégionale (stade FIGO) et du statut ganglionnaire pelvien et/ou lombo-aortique. Ces différents paramètres constituent les facteurs pronostiques indépendants du cancer du col utérin. L’âge, le type histologique (épidermoïde et adénocarcinome vs neuro-endocrine et tumeurs rares) et le statut VIH jouent un rôle moins important. Le statut ganglionnaire est probablement le facteur déterminant, avec une survie supérieure à 80 % à 5 ans pour les formes précoces pN0, chutant à 65 % en cas d’atteinte ganglionnaire pelvienne(2). Le bilan préthérapeutique comporte donc : • un examen clinique, idéalement sous anesthésie générale (diamètre tumoral, extension locorégionale), éventuellement associé à une cystoscopie (pour les formes localement avancées) ; • une IRM pelvienne (volume tumoral/volume du col, extension locorégionale, extension ganglionnaire pelvienne) ; • une IRM ou une TDM abdominale en cas de forme de mauvais pronostic (extension ganglionnaire lombo-aortique, néphrographie) ; • la TEP-TDM est souvent proposée, notamment pour les formes localement avancées. Sa sensibilité pour le diagnostic des métastases ganglionnaires varie selon les études entre 38 et 86 %(3), ce qui est insuffisant pour en faire un examen décisionnel. Le curage lymphatique reste la référence pour connaître le statut ganglionnaire Le curage pelvien constitue, pour les formes précoces, le premier temps de la prise en charge chirurgicale. Il comporte l’exérèse des ganglions iliaques communs et ilio-obturateurs. La technique du ganglion sentinelle pourrait trouver ici une excellente indication. Elle permet un prélèvement ciblé probablement moins morbide qu’un curage, la détection de ganglions dans des territoires anatomiques habituellement non prélevés (paramètres, aire présacrée, territoire lombo-aortique ; environ 15 % des cas)(4) et la détection de micro- et de nanométastases grâce à l’utilisation de techniques histologiques plus sensibles (coupes sériées plus nombreuses, immuno-histochimie). La morbidité des curages systématiques a été peu prise en compte. Il faut pourtant rappeler que seules les patientes pN1 bénéficient réellement de l’intervention (< 20 %). Pourtant, toutes sont exposées aux risques opératoires (hémorragies par plaies veineuses ou plus rarement artérielles, les lésions de l’uretère pelvien, les lésions nerveuses pouvant toucher le nerf obturateur et probablement plus fréquemment le nerf génito-fémoral, dans 0 à 25 % des cas selon les auteurs), aux complications postopératoires (lymphocèles) et aux conséquences à moyen et long termes (douleurs, lourdeur, lymphoedème). Les essais en cours et à venir confirmeront probablement ces hypothèses. Le curage lombo-aortique est souvent proposé pour les formes localement avancées. Il était en concurrence avec l’imagerie (IRM ou plus fréquemment TDM abdominopelvienne). Cependant, la différence de survie entre les malades « stadées » chirurgicalement et celles « stadées » radiologiquement pourrait faire pencher la balance en faveur de la stadification chirurgicale(3). La TEP-TDM, qui apparaissait prometteuse il y a quelques années, ne semble pas améliorer significativement les performances de l’imagerie morphologique( 3). Elle continue néanmoins à être proposée pour sélectionner les patientes avec une atteinte ganglionnaire évidente et/ou des métastases viscérales. Figure 1. Ganglion sentinelle pelvien (canal bleu et ganglion bleu iliaque droit). Figure 2. Curage lombo-aortique rétropéritonéal (aorte décollée du plan postérieur donnant l’accès aux ganglions inter-aortico-caves). Formes précoces de bon pronostic Même si les SOR y associent les stades IIb, proximaux, on réserve généralement ce terme aux cancers de stades Ib et IIa, de moins de 4 cm, sans atteinte ganglionnaire. Tumeurs de moins de 2 cm de diamètre Les cas mesurant moins de 2 cm de diamètre ont le pronostic le plus favorable. On peut proposer la chirurgie exclusive, l’irradiation exclusive ou une association radio-chirurgicale. Les essais thérapeutiques, maintenant anciens, qui avaient comparé chirurgie et irradiation, n’avaient pas observé de différence significative de survie, mais des différences de fréquences et surtout de types de complications. Ces données sont à relativiser tant les techniques chirurgicales et d’irradiation ont évolué depuis. En ce qui concerne la chirurgie, l’intervention type est l’hystérectomie élargie par voie abdominale, associée à une colpectomie. L’importance de la résection paramétriale distingue les types I, II et III de la classification de Piver. Il faut aujourd’hui ajouter les hystérectomies élargies effectuées par voie vaginale et les trachélectomies élargies si l’on souhaite préserver la fertilité. Laparotomie, coelioscopie ou voie vaginale ? Pour les hystérectomies abdominales, la laparotomie a longtemps constitué la seule voie d’abord possible. La coelioscopie, même en l’absence d’essais thérapeutiques bien conduits, est maintenant la référence dans de nombreux centres. Elle permet d’effectuer les mêmes gestes que la laparotomie et améliore les conditions de dissection sous-péritonéale du pelvis (développement des fosses paravésicales et pararectales, dissection de l’uretère). La coelioscopie réduit significativement les pertes sanguines peropératoires, la consommation d’antalgiques, les complications postopératoires, la durée d’hospitalisation et la convalescence ; au prix d’une durée opératoire plus longue. Elle est enfin la technique de choix pour ceux qui effectuent des interventions avec respect de l’innervation pelvienne (nerve-sparing surgery). La coelioscopie, même en l’absence d’essais thérapeutiques bien conduits, est maintenant la référence dans de nombreux centres. La robotique, qui est la dernière évolution de la chirurgie miniinvasive, semble encore plus performante. L’extension de la résection paramétriale est moins discutée, depuis l’essai de F. Landoni qui n’avait pas observé de différence de survie entre type II et type III pour les petites tumeurs pN0, mais une différence de morbidité(5). L’hystérectomie élargie « proximale » semble donc suffisante. Les interventions effectuées par voie vaginale semblent donner des résultats comparables. Cependant, l’absence d’essais thérapeutiques bien conduits doit être rappelée. Le prélèvement ganglionnaire est généralement réalisé en début d’intervention. Il comporte l’exérèse des ganglions ilio-obturateurs et iliaques communs. De nombreuses équipes effectuent un examen extemporané des ganglions et arrêtent l’intervention en cas de métastase ganglionnaire. Ces curages sont aussi bien, voire mieux effectués par coelioscopie que par laparotomie, notamment en raison d’une meilleure exposition et d’une dissection plus précise. Le concept du ganglion sentinelle s’applique parfaitement aux cancers précoces du col utérin(4). Il permet un prélèvement ciblé qui révèle un ou des ganglions en dehors du territoire ilio-obturateur chez plus de 15 % des malades, le diagnostic de micrométastase, et pourrait être moins morbide que les curages complets. La technique du ganglion sentinelle s’intègre dans une approche mini-invasive et n’est logique que par coelioscopie. Enfin, les trachélectomies peuvent être proposées chez les femmes jeunes désireuses de préserver leur fertilité. Les critères de sélection doivent être respectés si l’on veut respecter le pronostic de ces patientes et leur proposer des réelles chances de concevoir : âge compatible avec une grossesse (en général < 40 ans), possibilité de fertilité spontanée, taille tumorale < 2 cm, type histologique classique (épidermoïde, adénocarcinome, adénosquameux), absence d’atteinte ganglionnaire, marge > 5 mm, acceptation d’une surveillance régulière. Le problème des emboles est diversement apprécié par les auteurs. Dans ces conditions, les résultats thérapeutiques sont équivalents à ceux des techniques classiques ; environ 7 femmes sur 10 conçoivent et accouchent. Figure 3. Moule pour curiethérapie du fond vaginal haut débit de dose. Tumeurs de 2 à 4 cm de diamètre Pour les tumeurs dont le diamètre est compris entre 2 et 4 cm, l’attitude la plus classique est de réaliser une curiethérapie préopératoire, puis une hystérectomie élargie proximale, généralement suivie d’une irradiation pelvienne. Curiethérapie préopératoire Il s’agit d’une curiethérapie utéro-vaginale, réalisée sous anesthésie générale. Elle délivre 60 Gy en bas débit. En pratique, cela représente une semaine d’hospitalisation en chambre plombée. La chirurgie est réalisée 6 à 8 semaines plus tard. Le mode de réalisation de l’hystérectomie peut être laparotomique, coelioscopique ou coelio-vaginal. Seule la trachélectomie est contre-indiquée ici. Deux remarques : • la place réelle de l’irradiation préopératoire sera à redéfinir ; • il est possible d’envisager des hystérectomies asymétriques avec une exérèse paramétriale plus importante d’un côté que de l’autre, adaptée à l’anatomie de la tumeur. Si la chirurgie est le premier temps thérapeutique... Une curiethérapie du fond vaginal sera réalisée. Elle utilise les techniques de haut débit de dose à l’aide d’un projecteur de particules. Cela permet de réaliser des traitements ambulatoires, sans anesthésie générale. La patiente reçoit en général plusieurs fractions. Actuellement, nous effectuons 4 fractions de 6 Gy, une fois par semaine. Le traitement débute 4 à 6 semaines après la chirurgie selon la cicatrisation. Formes précoces de mauvais pronostic On regroupe ici les stades Ib ou IIa avec une atteinte ganglionnaire, les stades Ib2 et les stades IIb proximaux. Il s’agit de tumeurs hétéroclites présentant des critères péjoratifs locaux (taille tumorale) et/ou régionaux (atteinte ganglionnaire). Depuis les essais publiés il y a maintenant plus de 10 ans, on sait que le contrôle local et la survie globale des malades présentant des facteurs de mauvais pronostic pelviens, mais sans atteinte ganglionnaire lombo-aortique, sont améliorés par une radio-chimiothérapie concomitante comportant du platine comparativement à une irradiation exclusive(1). Ce standard est admis par tous. Il impose une stadification ganglionnaire lombo-aortique, dont on a montré qu’elle est, au mieux, effectuée par un curage chirurgical(3). La coelioscopie s’est maintenant imposée. Le curage Il peut être effectué par voie transpéritonéale, mais aussi par voie rétropéritonéale. La première est logique si l’on a décidé d’associer des gestes intrapéritonéaux. La seconde est intéressante en cas d’antécédent de chirurgie abdominale ou pelvienne, et donne un abord direct aux ganglions pré- et latéro-aortiques qui sont souvent le siège des métastases. La coelioscopie génère moins d’adhérences que la laparotomie et réduit en théorie le risque de l’irradiation adjuvante. La radio-chimiothérapie préopératoire La radio-chimiothérapie préopératoire (malades pN0 en lombo-aortique) délivre 45 Gy dans le pelvis en 5 semaines (4 à 5 fractions par semaine). La chimiothérapie comporte un sel de platine. Plusieurs protocoles sont possibles. Parmi les protocoles les plus utilisés, on peut proposer du platine hebdomadaire concomitant à 40 mg/m2 ou une association 5 FU-platine lors de la première et la dernière semaine de radiothérapie). Les malades avec des métastases ganglionnaires lombo-aortiques sont traitées par une radio-chimiothérapie exclusive. Elle délivre 54 Gy à 66 Gy sur les volumes tumoraux. Selon l’extension, la radiothérapie externe peut être associée à une curiethérapie centro-pelvienne pour faire augmenter la dose dans le volume cible, en réduisant la toxicité. Cette curie-thérapie utéro-vaginale est réalisée dans les suites immédiates de la radiothérapie pelvienne. Il s’agit alors d’une curiethérapie bas débit de 15 à 20 Gy. La réalisation d’une hystérectomie complémentaire est débattue. Certains la proposent chez les patientes qui ont répondu à la radio-chimiothérapie, d’autres à celles qui ont mal répondu. Enfin, le type même de l’intervention (hystérectomie extrafasciale ou hystérectomie élargie) est discuté. Les malades qui présentent des métastases ganglionnaires lombo- aortiques, sans métastase à distance (bilan par la TDM thoraco-abdomino pelvienne et la TEP – TDM), peuvent bénéficier d’une irradiation étendue qui améliore le pronostic, notamment en termes de récidive lombo-aortique. Stades IIb distaux et supérieurs Les malades indemnes d’atteinte ganglionnaire lombo-aortique sont généralement traitées par une radio-chimiothérapie concomitante. Il existe une amélioration significative du contrôle local et de la survie comparativement à une irradiation exclusive (irradiation externe + curiethérapie) qui constituait le standard précédent. Il faut noter que les stades III et IVa ont un bénéfice moindre. Ici encore, les malades avec des métastases ganglionnaires lombo- aortiques, sans métastase viscérale identifiée peuvent bénéficier d’une irradiation étendue. Certaines malades, présentant un stade IVa sans métastase ganglionnaire lombo-aortique, ni atteinte de la paroi pelvienne, peuvent bénéficier d’une pelvectomie, éventuellement associée à une chimio- et/ou une radiothérapie. En revanche, rien n’est dit pour les formes associées à des métastases ganglionnaires lomboaortiques. Leur pronostic est médiocre(2). L’irradiation lomboaortique améliore leur pronostic( 3). La stadification chirurgicale permet une connaissance plus précise du statut ganglionnaire abdominal que la stadification radio- logiquestandard(3). Les malades pN1 lombo-aortiques peuvent alors bénéficier d’une irradiation étendue, ce qui réduit le risque de récidives lomboaortiques et améliore la survie(3). La radiothérapie délivre 45 Gy en 5 semaines par des fractions faibles de 1,8 Gy pour améliorer la tolérance. En effet, cette irradiation peut être mal tolérée du fait du volume de grêle irradié, notamment chez les patientes précédemment opérées. Si cela est possible, on associe une chimiothérapie. Formes particulières Le cancer micro-invasif Il est le plus souvent de variété épidermoïde. Stades Ia1 et Ia2 Le stade Ia1 comporte une invasion inférieure à 3 mm et pose peu de problèmes. Le stade Ia2 doit mesurer moins de 5 mm en profondeur et moins de 7 mm en largeur. La conisation in sano ou l’hystérectomie simple constituent un traitement suffisant pour les lésions ayant une invasion ≤ 3 mm, sans embolies lympho-vasculaires. Le prélèvement ganglionnaire n’est pas nécessaire dans ces cas. La conisation in sano est réservée aux femmes qui souhaitent préserver leur fertilité, sous couvert d’une surveillance colposcopique et cytologique régulière. Les stades Ia1 avec embolies lympho-vasculaires et les stades Ia2 sont généralement traités comme les stades Ib1. Le risque d’atteinte ganglionnaire est faible, majoré en présence d’embolies. La technique du ganglion sentinelle paraît particulièrement appropriée pour ces cas. La colpo-hystérectomie élargie proximale est généralement proposée, mais elle sera très probablement « challengée » par l’hystérectomie extrafasciale dans les prochaines années. L’adénocarcinome micro-invasif, beaucoup plus rare, se traite comme le précédent. La conservation ovarienne Le risque de métastase ovarienne croît avec le stade et le type adéno-carcinomateux (Ib épidermoïde : 0,2 %, IIb adénocarcinome : 9 %). La préservation ovarienne est généralement admise jusqu’au stade IIa. La transposition ovarienne est efficace dans environ 50 % des cas. Elle est généralement effectuée lors de la stadification ganglionnaire ou du traitement par coelioscopie. Un clip est posé sur, ou à proximité, de l’ovaire, afin d’éviter son irradiation. La grossesse Elle est rarement associée au cancer du col utérin (1/1 000 à 1/10 000). Le diagnostic des dysplasies y est beaucoup plus fréquent. La majorité des cas correspond à des cancers de stade précoce diagnostiqués au 1er trimestre. La prise en charge est comparable à celle proposée en dehors de la grossesse. Avant 20 SA, l’interruption de grossesse sera systématiquement proposée ; après 28 SA, on pourra attendre la maturité foetale. Les résultats sont alors comparables à ceux observés chez les femmes non gestantes. Les seules particularités des cancers du col pendant la grossesse sont la plus grande fréquence de la variété histologique à cellules vitreuses (glassy cell carcinoma) et l’impact pronostique péjoratif des cas diagnostiqués pendant le post-partum ou chez des femmes ayant effectué un accouchement par les voies naturelles.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :