Publié le 25 sep 2014Lecture 11 min
Ecoulement mamelonnaire : prise en charge
M. BOISSERIE-LACROIX, Unité de Radio-Sénologie, Institut Bergonié, Bordeaux
L’écoulement mamelonnaire se rencontre chez 3 à 10 % des femmes qui consultent pour une anomalie. La cause est le plus souvent bénigne (papillome). La probabilité de cancer augmente quand l’écoulement est clair, ou hématique, ou associé à une masse palpable. Les examens complémentaires ont pour but d’affirmer l’existence d’une lésion et d’approcher sa nature. L’IRM est une indication émergente quand l’imagerie conventionnelle est normale.
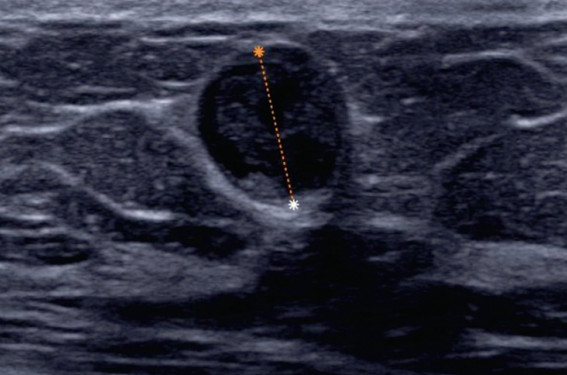
L’écoulement mamelonnaire se rencontre chez 3 à 10 % des femmes qui consultent pour une anomalie(1) et est source d’anxiété. Il représente jusqu’à 5 % des motifs d’intervention chirurgicale(2). Le dogme d’une intervention chirurgicale systématique est remis en question par les progrès de l’imagerie(3), mais la prise en charge des écoulements n’est pas encore bien codifiée. Classification des écoulements En pratique sénologique quotidienne, on différencie : – les galactorrhées, ou écoulements multi-orificiels bilatéraux, lactescents, parfois abondants ; – l’écoulement purulent dans un contexte inflammatoire, évoquant une ectasie canalaire compliquée ; – les écoulements multipores jaunâtres ou verdâtres, évoquant un dysfonctionnement mammaire (sécrétions d’ectasie canalaire ou de mastopathie fibrokystique) ; – les écoulements uni ou pauci-orificiels, souvent spontanés et récidivants, clairs, colorés ou hématiques, secondaires à une pathologie canalaire. La fréquence de l’étiologie maligne est variable selon les séries avec une incidence de cancers de 9 à 23 %(1,4), et 18,7 % dans la méta-analyse récente de Chen(5). Dans la série de Morrogh(4), le papillome représente 42 % des 287 cas d’écoulement pathologique ; parmi les lésions malignes, c’est le carcinome canalaire in situ qui est le plus souvent retrouvé. L’examen clinique Il doit noter la date, le caractère spontané tachant le soutien gorge, ou provoqué, l’abondance, la localisation (uni-, pauci ou pluri-orificiel, uni ou bilatéral), la coloration (mieux appréciée en étalant quelques gouttes sur une compresse). C’est parfois la pression élective d’un « point gâchette » qui déclenche l’écoulement, il importe alors de le localiser sur un quadrant horaire(6). Des controverses persistent concernant les critères de description d’un écoulement, qui varient d’une publication à l’autre. Montroni(7) les subdivise en hématique/sérohématique/coloré laiteux ou vert/séreux. Boisserie-Lacroix et coll.(8) les décrivent comme : lactescent blanc, clair ou séreux ou « eau de roche », jaune, orange, vert plus ou moins foncé, marron, rouge (hématique), noir. Des controverses persistent sur les critères de définition d’un écoulement pathologique, et surtout physiologique. Classiquement, l’écoulement unilatéral, unipore, non vert, spontané et persistant est considéré comme « pathologique », car il serait associé à un risque augmenté de pathologie sous-jacente. L’examen cytologique Son rôle dans la stratégie diagnostique est débattu. Frank et coll. dans une série rétrospective de 222 frottis chez 165 patientes, n’ont fait aucun diagnostic de malignité (3 faux négatifs chez des patientes opérées et 4 cancers apparus par la suite), et concluent à l’inutilité de la cytologie en soulignant son coût(9). Imagerie Les quelques séries de la littérature étudient l’apport des examens dans la détection des papillomes (avec ou sans un contexte d’écoulement), ou dans la détection d’une lésion maligne/à risque (hyperplasie atypique) lors d’écoulement. Or, en pratique, on cherche à détecter une lésion – bénigne ou maligne – qui explique l’écoulement, d’où la limite des études. La mammographie • Intérêt La mammographie permet de détecter des calcifications (figure 1). Les macrocalcifications de type bénin, rondes en coquille d’œuf, de localisation rétro-aréolaire sont évocatrices d’un papillome. Mais quand il s’agit de microcalcifications, aucun aspect particulier ne permet d’orienter vers une pathologie canalaire bénigne de type papillome, les microcalcifications des papillomes étant d’ailleurs plutôt d’aspect suspect(10,11). L’examen peut mettre en évidence une masse qu’on analysera selon les critères descriptifs BI-RADS (figure 2). Ronde et de localisation rétro-aréolaire, elle est évocatrice d’un papillome, c’est d’ailleurs une traduction fréquente (67 % des papillomes)(12). Figure 2. 55 ans, écoulement unipore sanglant. Mammographie (compression localisée sur la région rétro-aréolaire) : masse centimétrique ovale à bord masqué. Cancer papillaire. • Valeur et limites La négativité de la mammographie lors d’écoulement n’est en aucun cas rassurante sur l’absence de pathologie. La mammographie est normale dans 44 à 58 % des papillomes(12). Les difficultés de détection des papillomes proviennent de leur petite taille, de l’absence de calcification et de fibrose, et de leur survenue plus fréquente dans la tranche d’âge 40-50 ans qui compte le plus de glandes denses(10). En ce qui concerne la détection d’une lésion cancéreuse ou à risque, à type d’hyperplasie atypique, Addepoju, sur une série de 168 cas d’écoulements unipores « pathologiques » (dont 85 % sanglants), a trouvé une sensibilité faible à la mammographie (10 %)(13). Lorenzon et coll.(14) ont pratiqué mammographie-échographieIRM chez 38 patientes ayant un écoulement physiologique (laiteux ou vert, 6 cas) ou pathologique (ni laiteux, ni vert, 32 cas). La sensibilité de la mammographie dans la détection d’une lésion non typiquement bénigne (cancer : 5 cas ; hyperplasie atypique, papillome, papillome sclérosant : 14 cas) était de 26,3 % et sa spécificité de 94,7 %. La mammographie reste néanmoins l’examen de première intention à réaliser(14). L’échographie • Intérêt L’échographie peut montrer une ectasie canalaire (calibre supérieur à 3 mm), concordante avec un (des) écoulement(s) vert(s) ou laiteux. L’échographie peut révéler une masse intraluminale, le problème étant alors le diagnostic différentiel entre papillome, cancer intracanalaire et lésions complexes de mastopathie fibrokystique(15)(figure 3). Figure 3. 42 ans, écoulement persistant clair. Échographie : canal dilaté avec comblement canalaire. Intervention : papillomatose. Un papillome, même de très petite taille, est souvent vascularisé. Une masse parenchymateuse sera classée selon la classification BI-RADS ACR (figure 4). Figure 4. Même patiente que figure 2. Masse complexe (solide et liquide) ACR 4. Microbiopsie sous échographie : cancer papillaire. • Valeur et limites Le système canalaire n’est vu que de façon discontinue, et les lésions de siège périphérique sont très difficiles à repérer, surtout si elles sont de petite taille. Lorenzon et coll.(14)ont pratiqué mammographie-échographieIRM chez 38 patientes ayant un écoulement physiologique (laiteux ou vert, 6 cas) ou pathologique (ni laiteux ni vert, 32 cas). La sensibilité de l’échographie dans la détection d’une lésion non typiquement bénigne (cancer : 5 cas ; hyperplasie atypique, papillome, papillome sclérosant : 14 cas) était de 63,2 % et sa spécificité de 84,2 %. La galactographie L’étude de Montroni est la plus récente(7) ; l’auteur a revu 792 examens : le nombre élevé de faux négatifs (158/792) et la faible sensibilité (54,2 %) de la galactographie en font un outil inadéquat. Lorenzon en parle comme d’un examen appartenant « au passé », souligne son côté invasif et chronophage(14). L’intérêt éventuel reste de guider le chirurgien(7). L’IRM Il y a peu d’études dans la littérature qui se soient intéressées à ce sujet. L’IRM dans les écoulements est une indication émergente(16). Morrogh(17) a étudié rétrospectivement 376 patientes, dont 306 (81 %) avec bilan standard négatif, chez lesquelles le chirurgien avait décidé de lui-même une surveillance clinique, une exploration complémentaire par galactographie et/ou IRM ou une intervention. Parmi les 52 patientes ayant eu une IRM, 18 patientes avec IRM négative ont été surveillées (en moyenne pendant 13 mois) et aucun cancer n’a été détecté. Morrogh a calculé (chez 33 patientes opérées) la valeur prédictive négative (VPN) de l’IRM permettant d’exclure une lésion maligne ou une lésion à type d’hyperplasie atypique : elle est de 87 % ; la valeur prédictive positive (VPP) est de 56 %. Ballesio a évalué l’IRM dans la détection d’une pathologie ductale (bénigne ou maligne) responsable de l’écoulement pathologique, lorsque le bilan conventionnel était normal, chez 44 patientes. Les 19 patientes dont l’IRM était classée BI-RADS 1 ou 2 ont été surveillées ; l’écoulement a disparu chez 13 d’entre elles et persisté chez 6 autres à 12 mois sans anomalie cytologique ni échographique(18). Lorenzon et coll. ont pratiqué une IRM chez 38 patientes ayant un écoulement physiologique (laiteux ou vert, 6 cas) ou pathologique (ni laiteux ni vert, 32 cas). L’IRM a détecté les 5 cancers et 13 des 14 lésions non typiquement bénignes nécessitant une exérèse chirurgicale (hyperplasie atypique, papillome, papillome sclérosant) soit une sensibilité globale de 94,7 % et une spécificité de 78,9 %. Les patientes dont l’IRM était négative ont été surveillées avec un recul de 12 à 37 mois(14). Depuis peu, on s’intéresse sur le plan technique à des protocoles spécifiques à l’exploration d’un écoulement. La ducto-IRM indirecte (pour reprendre le terme anglo-saxon qui n’a pas d’équivalent en français) est une technique récente(19), reposant sur le principe d’hydrographie : les canaux dilatés sont spontanément hyperintenses en T2 et un papillome peut se silhouetter à l’intérieur du canal. Boisserie Lacroix et coll.(20) ont réalisé une étude prospective portant sur 50 patientes consécutives présentant un écoulement non physiologique, chez lesquelles la mammographie et l’échographie se sont révélées normales. L’IRM mammaire a été réalisée de façon standard dans les 16 premiers cas, puis a comporté une « ductoIRM » avec fusion d’images à la console dans les 34 cas suivants. Dans les 25 cas de papillomes, hyperplasie atypique et cancers, l’IRM a montré une prise de contraste dans 22 cas, et a été négative dans 3 cas. Dans les 25 cas sans lésion pathologique (disparition de l’écoulement/ mastopathie non proliférative banale à l’intervention), l’IRM a été négative dans 22 cas, et faussement positive dans 3 cas. Si l’étude montre l’intérêt de l’IRM dans les écoulements pathologiques avec bilan conventionnel normal, elle n’a pas permis de conclure sur l’apport réel de la ducto-IRM comparativement au protocole classique : une étude comportant un plus grand nombre de cas est souhaitable. Quelques auteurs ont décrit la ducto-IRM directe, par cathétérisme du canal en cause et injection, mais l’examen est long et invasif(21). Prise en charge Ecoulement non isolé Quand l’écoulement est associé à une lésion clinique et/ou à une image radiologique, un avis collégial radio-chirurgical s’impose pour que soit obtenue une certitude anatomopathologique. Ecoulement multipore ou bilatéral Il ne nécessite pas d’exploration(22). L’écoulement isolé Les patientes de plus de 35 ans bénéficient d’une mammographie et d’une échographie qui restent incontournables malgré leurs limites(14). Quand l’écoulement est uni-orificiel, vert ou marron-vert, d’allure bénigne, et que le bilan conventionnel est normal ou classé ACR 2 (ectasie canalaire, mastopathie fibrokystique), on proposera une surveillance clinique tous les 4 mois jusqu’à ce que l’écoulement se tarisse(8), le temps nécessaire étant habituellement de 2 à 36 mois. Faut-il pratiquer une IRM quand l’écoulement est « pathologique » (ni vert ni laiteux) et le bilan conventionnel normal ? Pour le groupe de travail de l’EUSOMA, il ne s’agit pas d’une indication pour l’instant validée(22). L’IRM est cependant plus sensible que le bilan conventionnel et peut révéler une prise de contraste correspondant à la lésion responsable de l’écoulement (figure 5). Figure 5. 35 ans, écoulement clair depuis 1 an. Mammographie et échographie normales. IRM après injection : rehaussement sans masse focale de 8 mm rétro-aréolaire. Intervention : papillo-adénome. Une échographie de deuxième intention peut alors mettre en évidence une image en concordance avec l’IRM, faisant l’objet d’une biopsie et/ou d’un repérage préopératoire. Si l’IRM est normale, il semble possible de programmer une surveillance avec nouvel examen clinique dans 4 à 6 mois, sous réserve que le frottis d’écoulement soit normal(3,14,18,20). • Quelles paientes faut-il opérer quand l’imagerie (IRM comprise) est normale ? Il ne s’agit que d’avis d’experts, sur des séries courtes. Jusqu’ici le « gold standard » était d’opérer tout écoulement unipore sanglant. Depuis l’introduction de l’IRM, certains auteurs proposent une intervention si l’écoulement « pathologique » persiste au-delà de 4 mois(18,20) après la réalisation de l’IRM. Conclusion La prise en charge d’un écoulement mamelonnaire « pathologique » est une situation courante en pratique quotidienne, mais reste encore insuffisamment codifiée. L’IRM devrait voir sa place confortée. Les techniques d’exploration endoscopiques des canaux ne sont pas pour l’instant très développées. La plupart des écoulements étant de cause bénigne, il devient nécessaire d’être moins interventionniste chirurgicalement.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :





