Publié le 12 oct 2010Lecture 9 min
Césariennes programmées « à terme ». Ce que pensent les néonatalogistes
S. MARRET Centre d’Éducation fonctionnelle, CHU de Rouen EA 4309, Institut de Recherche biomédicale et d’Innovation, Université de Rouen
Dans les décisions de césarienne « élective » chez la femme arrivée au terme de sa grossesse, il faut mettre en balance les avantages de celle-ci avec les risques pour la mère, mais aussi pour l’enfant à naître : risque à court terme de séparation mère-enfant en raison de la possibilité d’une détresse respiratoire, mais aussi de sepsis ou d’hypoglycémie nécessitant une admission en soins intensifs ; risques plus élevés à long terme de maladies chroniques telles qu’un asthme, un diabète de type 1, des allergies, voire une obésité.
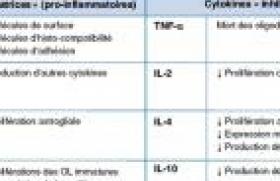
La césarienne chez la femme enceinte proche du terme ou à terme est vécue comme un acte assurant une sécurité maximale pour la mère et l’enfant. Sous l’effet conjugué de facteurs médicaux, techniques, socio-économiques, voire médicolégaux, les taux de césariennes (en France 5 % en 1970 et 20,1 % en 2007) et en particulier les taux de césariennes avant travail (dite « programmée ») continuent inexorablement d’augmenter sans que l’on se préoccupe du devenir de l’enfant. La naissance par voie haute est en fait significativement associée à plusieurs risques délétères pour la santé de l’enfant, à court et long termes. Conséquences métaboliques de la césarienne La césarienne, surtout si elle est programmée, empêche la survenue, chez l’enfant, des modifications métaboliques utiles pour l’adaptation à la vie extra-utérine, comme la production de catécholamines et de glucocorticoïdes, par une réponse adaptée de l’axe hypothalamo-hypophysaire, qui interviennent dans la réaction ultérieure au stress, l’activation des canaux sodiques, responsable de la résorption du liquide alvéolaire, la maturation hépatique permettant la gluconéogenèse et le métabolisme du cholestérol, la réponse thermogénique, la colonisation du tube digestif par un écosystème bactérien intestinal normal et la maturation de la réponse immunitaire Th1-Th2. Les troubles du métabolisme et de l’écosystème induits lors d’une naissance par césarienne sont à l’origine des risques de complications ultérieures et de la nécessité de soins post-natals. Risques à court terme Les admissions des nouve au-nés en unités de soins intensifs Elles sont nettement plus fréquentes avec la césarienne programmée. Leurs taux sont respectivement de 9,3 % dans le groupe césarienne programmée et de 4,3 % dans le groupe voie basse de l’étude américaine de Kamath. Le risque d’hospitalisation de plus de 7 jours est significativement plus élevé en cas de césarienne programmée dans une importante étude sudaméricaine (odds ratios [OR] respectifs voie basse comparés à césarienne programmée et césarienne en cours de travail : 2,11 [1,75-2,55], 1,93 [1,63-2,29]). Ces risques sont accentués par l’anesthésie générale. Le score d’Apgar, évaluant l’adaptation à la vie extra-utérine, est plus élevé avec une anesthésie locorégionale qu’avec une anesthésie générale et les taux de réanimations néonatales sont moindres (4,2 % en cas de naissance par voie basse, 4,5 % en cas de naissance par césarienne avec anesthésie locorégionale, 25 % en cas de naissance par césarienne programmée avec anesthésie générale). Principales pathologies liées à la césarienne programmée La détresse respiratoire surtout, mais aussi le sepsis et l’hypoglycémie sont les principales pathologies observées à l’origine de la morbidité et de l’hospitalisation néonatale, liées à la césarienne programmée. Les causes de détresse respiratoire sont le plus souvent un trouble de résorption du liquide alvéolaire, plus rarement une maladie des membranes hyalines, un pneumothorax et une hypertension artérielle pulmonaire. Une étude danoise de 34 458 nouveau-nés, nés entre 1998 et 2006, dont 7,8 % par césarienne programmée, a montré un taux de détresse respiratoire de 4,2 % en cas de césarienne programmée et de 1,5 % en cas de voie basse. Surtout, ce taux augmente à mesure que l’âge gestationnel à la naissance diminue (37 semaines OR : 3,7 [2,2-6,1] vs 40 semaines OR : 0,9 [0,2- 3,7]). Une autre étude nord-américaine, de 13 258 césariennes programmées entre 1999 et 2002, confirme ces données avec des taux de détresse respiratoire, de ventilation assistée de > 24 heures et d’hospitalisation en unité de soins intensifs similaires à 39, 40 et 41 semaines, mais augmentant très significativement à 38 et surtout à 37 semaines (respectivement 3,4, 0,4 et 3,6 % à 39 semaines ; 5,5, 0,9, et 5,9 % à 38 semaines ; 8,2, 1,9 et 9,1 % à 37 semaines). Prenant en compte ce risque respiratoire, une unique étude randomisée chez 999 femmes a montré le bénéfice de l’administration d’une cure anténatale de corticoïdes avec une diminution significative des taux d’admission en unité de soins intensifs avec détresse respiratoire (risque relatif : 0,15 [0,03-0,64]). Les deux autres risques néonataux de sepsis et d’hypoglycémie, observés dans l’étude nord-américaine de Tita et coll. sont plus importants à 37 (OR : 2,9 [2,1-4,0] et 3,3 [10,9-5,7]), 38 (1,7 [1,4-2,2] et 1,3 [0,8-2,0]) et 42 semaines (4,1 [2,2-7,6] et 2,8 [0,7-11,7]) comparés à 39, 40 et 41 semaines. La césarienne programmée est, de plus, un facteur d'échec de l'allaitement maternel, dont les bénéfices sur la santé de l’enfant (diminution des risques allergiques et infectieux, obésité…) et le lien mère-enfant sont maintenant bien établis. Même en l’absence de détresse respiratoire ou d’hospitalisation, deux études australiennes récentes montrent que la césarienne est un facteur indépendant d’arrêt de l’allaitement maternel. La mortalité néonatale n'est pas améliorée par l’augmentation récente des taux de césarienne au-delà de 15 %. Une étude suisse de 56 549 naissances entre 1984 et 2004 montre, dans le sous-groupe des enfants nés à terme, un taux plus élevé de décès néonataux en cas de naissance par césariennes programmées comparativement à la naissance par voie basse (0,41 % vs 0,11 %, RR : 3,72 ; p < 0,001). Dans une étude sud-américaine portant sur 97 095 naissances de septembre 2004 à mars 2005 sont notés des accroissements du taux de mort foetale avec l’augmentation des taux de césariennes programmées et des taux de mortalité néonatale au cours de l’hospitalisation après césarienne en cours de travail (OR : 1,7 [1,3-2,2]) ou après césarienne programmée (OR : 1,9 [1,5-2,6]). Les taux de convulsions néonatales et de paralysie cérébrale chez le nouveau-né à terme, dont on pensait autrefois qu’ils étaient majoritairement liés à une anoxie intrapartum, restent désespérément stables, voire augmentent, dans les dernières données du registre suédois malgré l’accroissement des taux de césariennes. Risques à plus long terme De nombreuses études épidémiologiques ou des métaanalyses mettent en évidence un lien certain entre une césarienne programmée et certains problèmes de santé publique pédiatrique, dont la prévalence est en augmentation et dans lesquels l’environnement joue un rôle important : l’asthme, les allergies, le diabète de type 1, voire l’obésité. La césarienne programmée augmente le risque ultérieur d’asthme de 20 % dans une métaanalyse de 23 études regroupant 1206 679 observations (OR : 1,20 [1,14-1,26]). Un accroissement de risque d’allergie alimentaire est observé en cas de césarienne dans quatre études, mais non dans deux autres. Une autre métaanalyse de 20 études comportant 9 939 cas note une augmentation de 20 % du risque de diabète de type 1 chez l’enfant avec la naissance par césarienne (OR ajusté : 1,19 [1,04-1,36]) ; toutefois, une seule étude concerne la césarienne programmée. Un lien entre l’augmentation des taux de césariennes et l’obésité est plus que plausible. Les déterminants biologiques qui conduisent de la césarienne à ces maladies sont partiellement compris. De nombreux arguments plaident pour des altérations épigénétiques de l’expression des gènes sous l’effet d’une réponse endocrine et métabolique différente lors de la césarienne programmée comparée à la naissance par voie basse. En cas de césarienne programmée, la flore intestinale bactérienne de l’enfant est peu diversifiée et pauvre en flore bifidus, ce qui entraîne une modification suboptimale de la réponse immunitaire Th1/Th2 impliquée dans l’allergie alimentaire, la production de cytokines pro-inflammatoires, qui favorisent l’apparition d’un asthme et l’expression de gènes permettant une plus forte capacité d’extraction calorique à partir de l’alimentation. Conclusion Malgré des critères variables de définition de la césarienne « élective » rendant les interprétations des études et leurs comparaisons parfois difficiles, la césarienne programmée à terme doit être considérée par les soignants comme une naissance à risque plus élevé de séparation mère-enfant à la naissance ou de maladies pédiatriques ultérieures. Ces éléments doivent être ajoutés aux discussions des gynécologues- obstétriciens quand ils se posent la question non résolue de savoir s’il existe un taux de césariennes « idéal ». EN PRATIQUE Lorsqu’une césarienne est nécessaire, certaines précautions doivent être prises : attendre 39 semaines dans la mesure du possible, faire une cure de corticothérapie anténatale, préférer l’anesthésie locorégionale, avoir un pédiatre sur place prêt à intervenir, aspirer l’enfant en salle de naissance, le surveiller particulièrement sur le plan respiratoire, privilégier le peau à peau sous surveillance pour faciliter l’homéostasie thermique et soutenir attentivement l’allaitement. Enfin, une large information sur la modification de l’écosystème par la césarienne programmée et son rôle possible dans l’augmentation des problèmes de santé publique en pédiatrie tels que l’asthme, les allergies, l’obésité et le diabète de type 1, sont indispensables.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :